体外受精とは
妊娠が成立するためには様々な過程があり、それぞれがスムーズに進行しなければなりません。
体外受精とは排卵直前まで卵巣で成熟した卵子を体外へ取り出し、パートナーの精子と授精させ、ある程度まで発生させた卵子を子宮内へかえす治療方法です。
妊娠の仕組みと体外受精
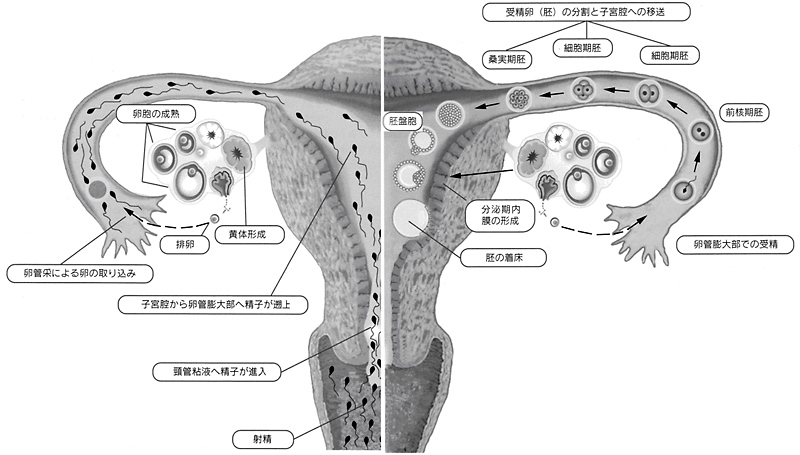
医学書院 不妊治療ガイダンス第3版 より引用
- 卵子を作る
卵子が成熟するためのホルモンが正常に分泌されていないと、良い卵子は作られません。体外受精では、適正な量のホルモン剤を投与して、複数個の卵子が採取できるようにします。 - 排卵する
成熟した卵子は、卵胞壁の破裂と共に卵巣の外へ飛び出します。これが排卵です。正常な妊娠では1周期1個排卵します。体外受精では排卵直前まで成熟した卵子がまだ卵巣内にあるうちに卵胞に針を刺して採取します。 - 卵管采から卵管へ
排卵された卵子は、卵管の端にある卵管采と呼ばれるところでキャッチされ卵管へと運ばれます。卵管采が変形していたり、卵管がほかの臓器に癒着しているとキャッチに行けないので、卵子は卵管に入ることができず、不妊症となります。 - 受精
自然の状態では、受精は卵管内で起こります。体外受精では卵子と精子を一緒に培養することで受精させますが、抗精子抗体などの免疫的な原因で受精困難な場合、精子の数が極端に少ない場合や、卵子や精子の質に問題があって受精が成立しない場合は精子を直接卵子にいれる顕微授精(ICSI)で受精させます。 - 卵管から子宮へ
卵子や精子が移動するためには、その移動を助けるための卵管の動きと、卵子がスムーズに通れるだけの卵管の広さが必要です。卵管の通過性は検査で調べることができるので、通過不良が判明した場合には体外受精の適応となります。また卵管は受精卵が数日かけて分割胚、桑実胚、胚盤胞と成長する場でもあります。 - 着床環境
子宮内膜が十分に肥厚していないと、せっかく受精した卵子も着床することができません。慢性子宮内膜炎や免疫学的拒絶反応などが原因で着床障害となることがあります。子宮内膜の状態を整えるのもホルモンの働きです。多くの場合、体外受精では子宮内膜の状態を整えるためのホルモン剤を投与します。 - 妊娠の維持
妊娠を維持するためにはホルモンも必要ですが、免疫系が妊娠に特有の状態になっていて胚を異物として認識しないことが必要です。流産を繰り返す不育症の場合は、別途治療を行います。 - 性交と精子の数・質
EDや射精障害、射出精液中に精子がいなかったり、少なかったり、動きが悪かったりすると、卵管膨大部で卵子と出会える確率が少なくなるので不妊症となり、体外受精の適応となります。体外受精では自然妊娠と比べて受精に必要な精子数はずっと少なくて済みます。さらに顕微授精では精子が1匹でも妊娠可能です。
体外受精の適応
次のような適応がある場合、体外受精・顕微授精および胚移植を希望されるご夫婦に施行しています。
- 卵管性不妊症
手術、感染症などの結果、両側卵管の疎通性がない方。 - 男性不妊症
乏精子症、精子運動率の極端に低い方。
人工授精を複数回受けても妊娠しない方。 - 子宮内膜症合併不妊症
- 原因不明不妊症
目安は通常の検査終了後、治療しても約2年不妊の方。 - 36歳以上の不妊症
通常の検査終了後、1年治療しても不妊の方。
体外受精のリスク

- 妊娠率・分娩率、流産率
日本産婦人科学会(2018年)の報告では日本でARTを受けた女性の妊娠率は26歳から35歳までは25%を超えていますが年齢とともに下降し40歳では15%、42歳で10%、44歳では5%に下がります。さらに実際に赤ちゃんを手にできる生産率は33歳で20%、そこから徐々に下降し37歳で15%、40歳では10%、43歳では5%くらいに下がります。また妊娠後の流産率は35歳くらいまでは15%から20%くらいに推移しますが、徐々に上がってきて38歳で25%、41歳になると35%を超えて43歳では50%が流産してしまいます。 - 卵巣過剰刺激症候群OHSS
軽症を含めると、体外受精1周期あたりに起こる確率は、2~33%と報告によって差があります。重症は1~2%に発症するといわれており、死に至る事もある病気です。
原因は過排卵刺激によって過剰の卵巣ホルモンや各種サイトカインが分泌され、その結果、血管内の水分が、血管外に漏出してしまう事です。血液が濃縮されて固まりやすくなり、重症の場合には血栓ができることもあります(脳梗塞、心筋梗塞、下肢静脈血栓、肺梗塞などで致命的なものもあります)。また血管の外へ漏れだした水分は胸水や腹水となり、呼吸障害や腎機能障害を起こすことがあります。
かつてロング法による排卵誘発法が主流だった頃は、過排卵刺激で多数の卵胞が育った後、HCG注射によるトリガーを行うことによりOHSSのリスクが高まります。さらに新鮮胚移植をして妊娠することによりOHSSが発症し急激に悪化するということが良くありました。しかし胚を凍結し融解するという技術が開発されてからは、卵胞が多数育ちOHSSのリスクが高いケースでは、新鮮胚移植を回避して胚を凍結することができるようになりOHSSのリスクはかなり改善されました。さらにアンタゴニストが開発され、トリガーをGnRH(ブセレキュア点鼻など)で行えるようになりました。調整卵巣刺激の主流がロング法からアンタゴニスト法になったことと胚の凍結融解技術の進歩により重症のOHSSは激減しました。その後もOHSSを減らす努力は続けられています。 - 麻酔の合併症
採卵時、必要に応じ局所麻酔や静脈麻酔を行います。当院では通常はプロポフォールによる静脈麻酔をしています。麻酔の効き方には個人差があり、アレルギー(ひどい場合、血圧低下や重症喘息発作)を起こしたり呼吸抑制や徐脈を起こすことがあります。したがって、卵胞数の少ない場合の採卵は無麻酔で行うことを推奨しています。今まで麻酔(歯科治療の局所麻酔も含む)を受けて副作用の出たことがある方や喘息の方は、必ず申し出てください。 - 採卵時の出血、卵巣周辺臓器損傷
卵巣のすぐ近くには内腸骨動脈・静脈という太い血管や卵巣動脈、子宮動脈という血管があります。この血管に傷がついてしまうと、腹腔内に大量の出血を起こすことがあり、重症例では手術で開腹して止血を行わなければならないことがあります。
また、卵巣の周辺には腸管・膀胱といった臓器があり、採卵時損傷を受けることがあります。この場合も症状に応じて手術が必要となります。特に子宮内膜症を合併している場合や、手術の既往がある場合には骨盤内癒着のために卵巣が通常の位置にないことがあり、無理に穿刺すると周囲の血管や臓器を損傷する可能性があります。これらの危険をできるだけ避けるため、卵胞があっても無理に穿刺しないことがあります。 - 異所性妊娠
胚移植は子宮腔内に行いますが、受精卵の移動によって卵管に着床したりして子宮外の妊娠が起こりえます。 - 多胎妊娠
体外受精による多胎妊娠率は自然妊娠に比べると高率です。多胎妊娠は流早産やIUFD、子宮内胎児発育遅延の頻度および妊娠高血圧症候群の確率が高くなり、多胎妊娠により母体、胎児、新生児の死亡率が上昇します。1990年代には妊娠率を上げるため複数の胚を移植していたため多胎妊娠は20%近くありました。しかし、多胎妊娠による切迫早産の長期入院や未熟児の出産が増加して産科およびNICUが医療崩壊したため胚移植数を減らすようになりました。2008年に日本産科婦人科学会は、原則1個の胚移植を推奨しました。多胎妊娠は徐々に減少し、2013年頃からは多胎妊娠率は3%前後を推移しています。 - 周産期の母児の影響・出生時の予後
ARTでの妊娠は自然妊娠と比較して、全治胎盤、癒着胎盤、妊娠高血圧症候群および輸血リスクが高くなるという論文があります。また早産率も高くなります。また凍結融解胚移植で生まれた赤ちゃんは自然妊娠生まれた赤ちゃんより体重が重いという説もあります。凍結融解胚移植を自然排卵周期とホルモン補充周期で比較した場合、ホルモン補充周期で妊娠した場合、より分娩時出血が多いと報告されています。しかし、体外受精の技術が確立されてからまだ日が浅いため、誕生した児や次世代に対する影響などについてはまだ不明で、研究が進められている段階です。 - 不妊遺伝子の遺伝
特定の遺伝子の小さな欠損や変異などにより、不妊症になることがわかってきました。この遺伝子により精子や卵子の質に問題があっても体外受精により妊娠できるケースが多くあります。この場合、同様の不妊形質が児に遺伝する場合があります。例として、Y染色体のある遺伝子に欠損がある場合に重度の乏精子症になることが知られており、この精子を用いて顕微授精を行ったとき、仮に男児が誕生した場合に父親と同じ乏精子症になる確率が非常に高くなります。
